Воспалительные миелопатии
Острый миелит, поперечный миелит и некротическая миелопатия
Воспалительные миелопатии (миелиты) — это вид заболеваний спинного мозга, при которых возникает его воспаление. Сопутствующий миелиту клинический синдром развивается у пациентов в течение нескольких дней или недель. При миелопатии возможно формирование синдрома полного поперечного поражения спинного мозга (поперечный миелит), а также частичных его вариантов:
- заднестолбовой миелит с восходящими парестезиями и уровнем выпадения вибрационной чувствительности
- восходящий миелит, преимущественно спиноталамических нарушений
- синдрома Броун-Секара с парезом ноги (на стороне поражения спинного мозга) и расстройствами чувствительности спиноталамического типа (на противоположной стороне тела)
Во многих случаях причиной возникновения миелита у больных служит вирусная инфекция. Чаще поперечный миелит проявляется чувством боли в спине, прогрессирующей слабость мышц (парапарез) и асимметричными восходящими парестезиями в ногах. Позднее в процесс вовлекаются и кисти рук, в связи с чем вирусный миелит может быть ошибочно принята за синдром Гийена-Барре.
Чтобы исключить компрессионный характер поражения спинного мозга, необходимо провести исследования – магниторезонансную томографию спинного мозга (МРТ).
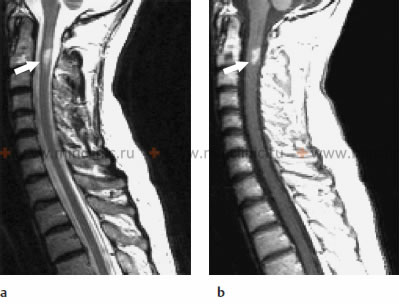
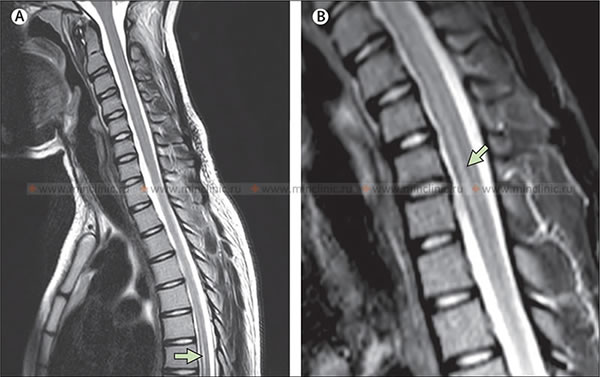
МРТ шейного отдела спинного мозга при инфекцонном миелите: а - на сагиттальной T2-взвешенном изображении показано поражение с гиперинтенсивным сигналом в спинном мозге на уровне С2 тела позвонка; b - на Т1-взвешенном изображении после введения контрастного вещества отмечены усиление рисунка.
У большинства больных в спинномозговой жидкости (СМЖ, ликворе) содержится 5-50 лимфоцитов на 1 мм ; иногда обнаруживают более 200 клеток на 1 мм, изредка преобладают полиморфно-ядерные клетки. Воспалительный процесс у больных при миелите чаще локализуется в средних и нижних грудных сегментах, хотя поражаться спинной мозг может на любом его уровне. Хронический прогрессирующий шейный миелит рассматривают как одну из форм рассеянного склероза.
В некоторых случаях миелита некроз вещества спинного мозга может быть достаточно глубоким. Некроз паренхимы спинного мозга у больного с миелитом может периодически нарастать в течение нескольких месяцев, захватывая прилегающие неповреждённые участки. В итоге спинной мозг на уровне поражения миелитом уменьшается в размерах до тонкого рубцового тяжа, который представлен клетками глии. Данное состояние в клинической практике обозначают термином «прогрессирующая некротическая миелопатия». Иногда в патологический процесс при прогрессирующей некротической миелопатии вовлекается весь спинной мозг («некротичекая панмиелопатия»). Если поперечное некротическое поражение спинного мозга возникает у пациента до или вскоре после неврита зрительного нерва, то это состояние обозначают как болезнь Девика, или оптикомиелит. Возможно, что такие воспалительные миелопатии связаны с рассеянным склерозом, а многие из них представляют собой его варианты.
Системная красная волчанка (СКВ) и другие аутоиммунные заболевания также могут сопровождаться миелитом. Постинфекционные демиелинизирующие процессы обычно имеют однофазное течение и лишь изредка способны давать рецидив. При этом у больных часто наблюдают различные симптомы, свидетельствующие о поражении одного и того же уровня спинного мозга.
Системный саркоидоз может быть причиной поражения нервной ткани спинного мозга, что может вызывать парестезии и слабость верхних и нижних конечностей у пациента. Поражение спинного мозга саркоидозом выявляется при помощи МРТ. Проводимое лечения метилпреднизолоном и азатиоприном вызывает регресс неврологический симптоматики и восстановление нормальной морфологической картины спинного мозга.
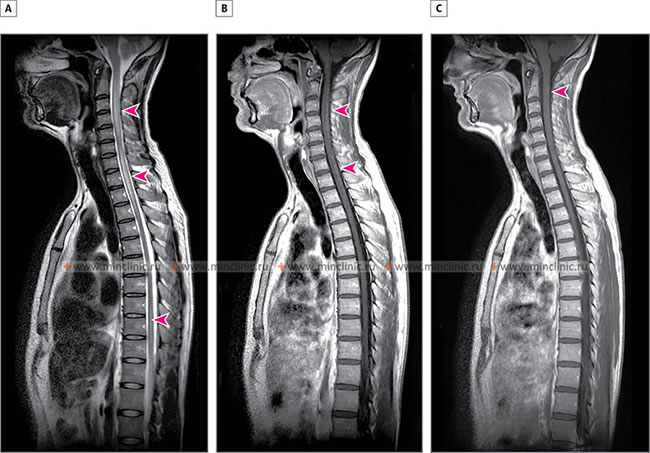
A – На МРТ спинного мозга в сагитальной плоскости (T2 режим) выявлено гиперинтенсивное поражение спинного мозга с отёком в переделах сегментов C2-C5 и C7-Th3 (указано стрелками). B – МРТ спинного мозга с контрастированием (T1 режим) выявляет неравномерное точечное накопление контраста в спинном мозге (указано стрелками). C – Почти полное восстановление морфологической картины пораженного саркоидозом спинного мозга после лечения кортикостероидами (указано стрелкой).
Ангиодисгенетическая некротическая миелопатия, болезнь Фуа-Алажуанина, подострый некротический миелит
Ангиодисгенетическая некротическая миелопатия — это заболевание, называемое также болезнью Фуа-Алажуанина (подострый некротический миелит). Ангиодисгенетическая некротическая миелопатия включает в себя поражения, вызванные атрофией сосудов в сочетании с инфарктами, локализующимися наиболее часто в нижнегрудном и поясничном отделах. Повреждения спинного мозга (миелопатия) обусловливаются прогрессирующими изменениями (расширение сосудов, гипертрофия сосудистых стенок, симптоматическое воспаление) в исходно аномальных интра- и экстраспинальных артериях и венах. В клинике подостро или хронически протекающего заболевания доминирует параплегия ног, вначале негрубая и спастическая, затем вялая, сочетающаяся с мышечной атрофией. Начальные расстройства болевой и температурной чувствительности сменяются утратой всех видов чувствительности.
Инфекционная миелопатия
Вирусное поражение спинного мозга сопровождается специфическими типами миелита. В прошлом наиболее распространенной инфекцией спинного мозга был полиомиелит. В настоящее время самой частой причиной вирусного миелита является опоясывающий герпес, который первоначально дает радикулярные симптомы. Патологический процесс при опоясывающем герпесе затрагивает не только серое вещество спинного мозга, как при полиомиелите. В спинномозговой жидкости (СМЖ, ликворе) у больных всегда обнаруживают лимфоциты.
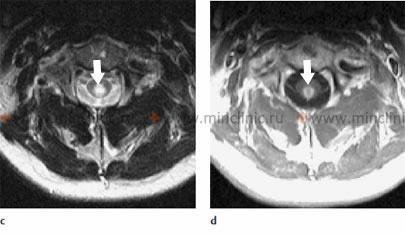
МРТ шейного отдела спинного мозга при инфекцонном миелите: c - на аксиальном T2-взвешенном изображение видно, что поражение спинногом мозга занимает его центральную часть; d - усиление рисунка участка поражения спинного мозга на аксиальном T1-взвешенном изображении после введения контрастного вещества.
При системных инфекциях спинного мозга бактериальной и микобактериальной этиологии описаны интрамедуллярные абсцессы спинного мозга. Хронические поражения оболочек спинного мозга при сифилисе могут приводить к вялотекущим вторичному субпиальному миелиту и радикулиту. Выраженный гранулематозный, некротический и воспалительный миелит типичен для инвазии Schistosoma mansoni. Гранулематозный, некротический и воспалительный миелит обусловлен местной реакцией на расщепляющие ткань ферменты, вырабатываемые яйцами паразита.
Магнитно-резонансная томография (МРТ) спинного мозга при миелите в результате вирусной инфекции Зика. A – МРТ позвоночника в Т2 режиме, показывающие усиление сигнала в грудном отделе Th5–Th8 (указано стрелкой) и увеличение шейного отдела спинного мозга. B - МРТ позвоночника в STIR режиме показывает усиление сигнала в шейном отделе спинного мозга C4–C7 (указано стрелкой).
Токсическая миелопатия
Токсическая невоспалительная миелопатия иногда протекает одновременно с атрофией зрительного нерва. Чаще она встречается в Японии и обусловлена поступлением внутрь препаратов антибактериальной и противогрибковой направленности — клиохинола (йодохлоргидроксихинолина), входящего в состав мазей для наружного применения. Большинство больных выздоравливают, но у многих из них сохраняются стойкие расстройства чувствительности (парестезии).
Спинальный арахноидит
Спинальный арахноидит — это воспаление, сопровождающееся рубцовым и фиброзным утолщением паутинной оболочки спинного мозга. Спинальный арахноидит способен привести к компрессии нервных корешков и иногда спинного мозга. Спинальный арахноидит так же может быть послеоперационным осложнением или последействием от введения рентгеноконтрастных веществ (при миелографии), антибиотиков и иных химических веществ в субарахноидальное пространство.
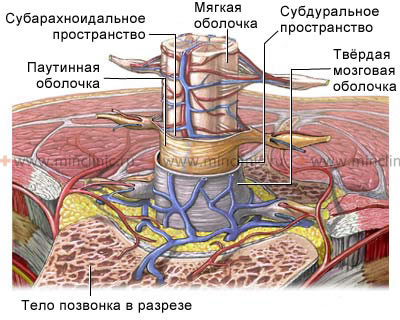
Анатомия оболочек спинного мозга и окружающих его структур позвоночного канала.
Вскоре после неблагоприятного воздействия в спинномозговой жидкости (СМЖ, ликворе) можно обнаружить большое число клеток и высокую концентрацию белка, но затем воспалительный процесс стихает. В остром периоде спинального арахноидита у больного возможно небольшое повышение температуры. Могут быть так же выражены двусторонние асимметричные корешковые боли в конечностях. При спинальном арахноидите определяются признаки компрессии корешков в виде выпадение сухожильных рефлексов. Боли в спине и симптомы раздражения корешка связывают с поясничным арахноидитом чаще, чем следовало бы. Кроме того, спинальный арахноидит не относится к числу частых причин компрессии спинного мозга.
Подходы к лечению спинального арахноидита среди неврологов и нейрохирургов носят противоречивый характер. У некоторых больных улучшение наступает после операции ламинэктомии (удаление части дужки позвонка). Множественные менингеальные арахноидальные кисты, расположенные вдоль нервных корешков, могут быть врожденной аномалией. Увеличиваясь в объёме, эти арахноидальные кисты вызывают деформацию или растяжение спинальных нервных корешков и ганглиев, обусловливая сильные корешковые боли у взрослых пациентов.
Дополнительно
- Анатомия позвоночника
- Аномалии развития позвоночника (Клиппеля-Файля, шейное ребро, спина бифида, сакрализация, люмбализация и т.д.)
- Артроз крестцово-подвздошного сочленения
- Артроз межпозвонковых суставов (спондилоартроз)
- Болезни спинного мозга:
- Болезнь Бехтерева (анкилозирующий спондилоартрит)
- Болезнь Шеермана-Мау (юношеский остеохондроз)
- Боли в позвоночнике (нижняя часть спины, поясница)
- Симптом боли в шее, затылке и руке, остеохондроз и грыжа диска шейного отдела позвоночника
- Боли в спине во время беременности
- Вывих позвонков
- Гемангиома позвонка (вертебральная ангиома)
- Грыжа и протрузия межпозвонкового диска
- Кокцигодиния (боль в копчике)
- Люмбаго, люмбалгия и люмбоишиалгия
- Межрёберная невралгия
- Остеофиты позвоночника
- Остеопороз (первичный и вторичный, тел позвонков)
- Остеохондроз грудного отдела позвоночника
- Остеохондроз позвоночника и его симптомы
- Перелом позвоночника (компрессионный)
- Правила ухода за парализованными больными
- Сакродиния (боль в крестце)
- Сакроилеит (воспаление крестцово-подвздошного сочленения)
- Сколиоз, сутулость
- Спондилёз
- Спондилит (остеомиелитический, туберкулёзный и т.д.)
- Спондилолистез (смещение и нестабильность позвоночника)
- Стеноз позвоночного канала
- Хлыстовая травма шеи (шейно-черепной синдром)
- Эпидурит спинальный