Структуры глаза и нарушение зрения, возникающие при их поражении
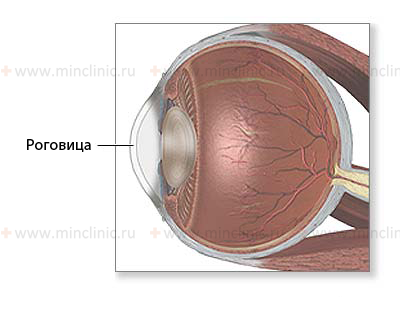
Роговица
Роговица — это основная преломляющая поверхность глаза. Поверхность роговицы из-за особенностей своего строения и расположения очень чувствительна к воздействию. В связи с этим возможны следующие патологические состояния:
- повреждения роговицы со стороны окружающей среды — прямая травма, высыхание, радиационное и ионизирующее излучение
- повреждения роговицы инфекционными агентами — бактерии, вирусы, особенно вирусы простого герпеса и опоясывающего лишая, грибки, паразиты
- повреждения роговицы воспалительными процессами, иногда в сочетании с общими кожными заболеваниями — атопический дерматит, рубцующий пемфигоид и мультиформная эритема (синдром Стивенса-Джонсона)
Воспаление и инфекционное поражение роговицы называют кератитом. Кератит часто сопровождается воспалением радужной оболочки глаза (ирит) или увеального тракта радужной оболочки, цилиарного тела и собственно сосудистой оболочки глаза (увеит).
Кератит (воспаление роговицы) в сочетании с увеитом (воспаление сосудистой оболочки глаза) или иритом (воспалениее радужной оболочки глаза) обычно наблюдают при болезни Рейтера (последствие хламидиозной инфекции) и в некоторых случаях при болезни Бехчета. Кератит (воспаление роговицы) и увеит (воспаление сосудистой оболочки глаза) могут также встречаться в случае поражения простым герпесом, саркоидозом, коллагенозом.
Нарушения обмена веществ у человека могут также приводить к помутнению роговицы, поскольку в ней откладываются вещества, находящиеся в избытке в организме пациента:
- при вторичной гиперкальциемии на фоне саркоидоза, гиперпаратиреоза, отравлении витамином D, фосфорнокислый и углекислый кальций осаждается под эпителием роговицы в проекции глазной щели — так называемая лентовидная кератопатия
- кристаллы цистина откладываются в роговице при цистинозе
- эфиры холестерина откладываются в роговице при гиперхолестеринемии (старческая дуга)
- кристаллы хлорокина откладываются в роговице при лечении дискоидной волчанки
- полисахариды откладываются в роговице при болезни Харлера
- медь откладывается в роговице при гепатолентикулярной дегенерации — кольцо Кайзера-Флейшера
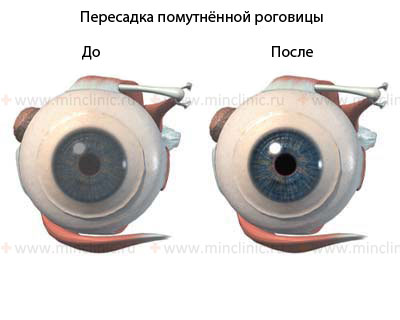
При выраженном рубцевании и/или помутнении роговицы пациенту может быть показана операция кератопластика (пересадка роговицы) для восстановления зрения.
Зрачок
Размер зрачка определяется интенсивностью света, проникающего в глаз. По размеру зрачка судят о наличии или отсутствии затруднения иннервации глаза при том или ином патологическом состоянии у пациента.
В норме может встречаться умеренная асимметрия зрачков (анизокория) обеих глаз при сохранности их реакций на свет и аккомодации. Патологическая анизокория (асимметрия зрачков) возникает при поражениях симпатической (синдром Горнера) или парасимпатической (внутренняя офтальмоплегия) иннервации глаза. Синдром Горнера характеризуется сохранной реакцией суженного зрачка на свет на стороне поражения, частичным птозом и в некоторых случаях усилением потоотделения на лице.
Внутренняя офтальмоплегия (III пара черепных нервов) проявляется расширением зрачка (мидриаз) с отсутствием или слабой реакцией на свет, при закапывании 1% раствора пилокарпина зрачок сужается. Местное применение пилокарпина в различных концентрациях позволяет врачу отличить паралич III черепного нерва от мидриаза (расширение зрачка), вызванного введением лекарственных препаратов (атропина) или от мистического зрачка Эди.
Внутриглазная жидкость и глаукома
Глаукома — это заболевание, при котором повышается внутриглазного давления (ВГД). Повышение внутриглазного давления при глаукоме приводит к повреждению зрительного нерва, входящего в глазное яблоко со стороны глазного дна. Внутриглазная жидкость секретируется эпителием реснитчатого тела. Внутриглазная жидкость обеспечивает обмен веществ в хрусталике и роговице, в которых отсутствуют собственные кровеносные сосуды. Уровень внутриглазного давления (ВГД) — это соотношение между скоростью выработки внутриглазной жидкости и сопротивлением её оттоку через трабекулярную сеть в шлеммов канал и венозные коллекторы. В большинстве случаев причиной глаукомы является не повышенная выработка внутриглазной жидкости, а нарушение её оттока из передней камеры глаза.
Глаукома занимает второе место в мире среди причин слепоты. Глаукома развивается примерно у 1 из 50 лиц в возрасте старше 35 лет. Большинство населения уже имеют глаукому, не подозревая о её существовании. Поэтому выявление глаукомы, как и измерение артериального давления, является одним из необходимых компонентов при осмотре взрослых пациентов во время прохождения плановой диспансеризации. Измерение внутриглазного давления должно обязательно входить в офтальмологический осмотр. Повышенным считается внутриглазное давление (ВГД) выше 22 мм рт. ст. (тонометрия Шетца).
У больных с глаукомой могут отмечаться значительные суточные колебания внутриглазного давления (ВГД), в том числе и в пределах нормы, поэтому для подтверждения глаукомы очень важно осмотреть диски зрительного нерва. Выпадение поля зрения следует за прогрессирующим вдавлением соска зрительного нерва. Эта асимметрия сосков зрительного нерва может служить ранним диагностическим признаком глаукомы. При прогрессировании повреждения зрительного нерва происходит гибель нервной ткани в результате её компрессионной ишемии. За этим следует развитие атрофии зрительного нерва с изменением его контура (вдавление) и цвета диска (побледнение).
Типы глаукомы
К основным типам глаукомы, поражающей человеческий глаз, относят:
Открытоугольная глаукома
Открытоугольная глаукома возникает как осложнение хронического затруднения реабсорбции (всасывания) внутриглазной жидкости в трабекулярной сети. Открытоугольная глаукома протекает обычно бессимптомно, только в редких случаях развиваются боли в глазном яблоке и отёк роговицы. Вначале происходит выпадение периферических полей зрения, острота зрения остаётся нормальной до поздних этапов заболевания.
Диагноз открытоугольной глаукомы ставится на основании выявления повышенного внутриглазного давления (ВГД) и прямого осмотра (гониоскопия) образований угла передней камеры глаза. Тактика ведения больного с открытоугольной глаукомой в ранние сроки заключается в подробных повторных осмотрах с неоднократными измерениями внутриглазного давления (ВГД), исследованием полей зрения, тщательными осмотрами глазного дна для выявления западания диска зрительного нерва.
Лечение открытоугольной глаукомы начинают консервативными методами. Для снижения внутриглазного давления (ВГД) местно применяют холинергические препараты (пилокарпин или карбахолин) и бета-адреноблокаторы (тимолол). Положительный эффект при лечении открытоугольной глаукомы могут оказывать мочегонные препараты — ингибиторы карбоангидразы (диакарб).
В редких случаях возникает необходимость оперативного лечения открытоугольной глаукомы. Это предотвращает развитие стойкого ухудшения зрения у пациента. Для этого применяют следующие операции:
- лазерную трабекулопластику
- формируют соустье из передней камеры глаза в подконъюнктивальное пространство
Закрытоугольная глаукома
Закрытоугольная глаукома развивается в тех случаях, когда отток жидкости затрудняется вследствие сужения передней камеры глаза. Ткани на периферии радужной оболочки перекрывают трабекулярную сеть, препятствуя выходу внутриглазной жидкости. Непроходимость для течения жидкости возникает внезапно, обычно, с одной стороны. Зрение у пациента при этом ухудшается. Хроническая закрытоугольная глаукома может привести к расширению зрачка (мидриаз), боли и потере зрения у пациента. При хроническом и подостром течении закрытоугольной глаукомы необходимо проводить прямой осмотр образований угла передней камеры глаза (гониоскопию) с целью определения типа глаукомы.
Применение препаратов, вызывающих расширение зрачка, может приводить к прогрессированию закрытоугольной глаукомы. Поскольку сужение угла передней камеры глаза способствует развитию закрытоугольной глаукомы, у больных в возрасте старше 50 лет следует проводить её осмотр (гониоскопию) перед назначением препаратов, расширяющих зрачок.
Лечение острой закрытоугольной глаукомы у больного требует неотложных мероприятий. Для борьбы с резким повышением внутриглазного давления (ВГД) используют препараты:
- мочегонные:
- внутривенное введение маннитола
- парентеральное — диакарб
- пилокарпин или тимолол применяют местно
После проведения неотложных мероприятий может потребоваться хирургическое лечение острой закрытоугольной глаукомы, направленное на создание сообщения между передней и задней камерами глаза.
Врождённая глаукома
Врождённая глаукома — это редкий вид открытоугольной глаукомы. Врождённая глаукома развивается вследствие недоразвития (дисплазии) образований угла передней камеры глаза. Врождённая глаукома может приводить к потере зрения, увеличению размеров глазного яблока и поражению роговицы. Ранняя диагностика врождённой глаукомы имеет важное значение для консервативного и хирургического лечения данной болезни.
Вторичная глаукома
Вторичная глаукома развивается как осложнение уже имеющегося у пациента общего заболевания или как местное поражение глаза. Среди общих заболеваний и осложнений от приёма лекарственных средств, которые могут привести к развитию вторичной глаукомы, выделяют:
- заболевания крови (лейкозы, серповидно-клеточная анемия, макроглобулинемия Вальденстрема)
- коллагенозы (анкилозирующий спондилоартрит, ревматоидный артрит, саркоидоз)
- кожные болезни (аллергические реакции на приём кортикостероидов, невус Оты)
- инфекционные болезни (врождённая краснуха, онхоцеркоз)
- нарушения обмена веществ (амилоидоз, синдром Маркезани)
- поражения скелетной мускулатуры (болезнь Конради, несовершенный остеогенез)
- новообразования (метастазы в трабекулярную сеть)
- факоматозы (нейрофиброматоз, болезнь Стерджа-Вебера)
- болезни лёгких (астма, эмфизема в результате приема кортикостероидов)
- поражение почек (синдром Лоу — аминоацидурия), опухоль Вильмса, пересадка почек (в результате приёма кортикостероидов)
- лекарственные средства (фенамин, кортикостероиды, бензогексоний, резерпин, антихолинергические препараты)
К местным поражениям глаз, вызывающим развитие вторичной глаукомы у пациента, относят травму глазного яблока. Развитие вторичной глаукомы возможно также при вывихе хрусталика, возникающего у пациента при гомоцистинурии или синдроме Марфана.
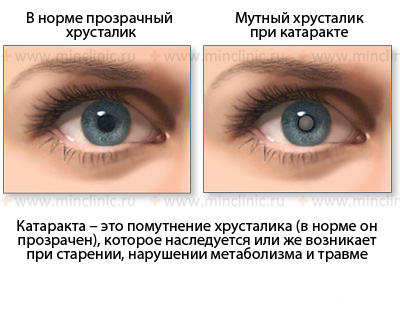
Хрусталик и катаракта
Катаракта — это помутнение хрусталика, которое локализуется в его центре (ядерное), в поверхностной кортикальной области или в задней субкапсулярной области хрусталика. Катаракта развивается в ответ на изменения физических и химических свойств среды внутри его полунепроницаемой капсулы. По своему происхождению катаракта может быть врожденной и приобретенной.
Врождённые катаракты встречаются при следующих заболеваниях пациента:
- краснухе
- простом герпесе
- сифилисе
- цитомегалии
Приобретённые катаракты возникают в результате:
- травмы
- облучения
- применения лекарственных препаратов
- метаболических расстройств
- а также у людей пожилого возраста (старческая катаракта)
Два вида катаракт описаны у больных сахарным диабетом:
- метаболическая (по типу снежных хлопьев)
- старческая
Катаракты по типу снежных хлопьев обычно встречаются при инсулинзависимом диабете. Развитие катаракты по типу снежных хлопьев начинается в субкапсулярной области. Старческие катаракты развиваются у больных диабетом в более раннем возрасте, чем у лиц, не страдающих этим заболеванием, и созревают быстрее.
К другим нарушениям обмена веществ, часто приводящим к развитию катаракты, относят:
- гипокальциемию
- галактоземию
- гипогликемию
Катаракты, располагающиеся в задней части хрусталика, развиваются более чем у одной трети больных с миотонической дистрофией. Образованию катаракт в задней субкапсулярной области способствует систематический приём кортикостероидов. Кроме того, к развитию катаракты могут привести следующие заболевания:
- хромосомные аномалии (синдром Альпорта, синдром кошачьего крика, болезнь Конради, синдром Крузона, синдром Тернера)
- болезни обмена веществ или алиментарные расстройства (аминоацидурия (синдром Лоу), болезнь Фабри, гипервитаминоз D, гипопаратиреоз, гипотиреоз, мукополисахаридоз, болезнь Вильсона)
- инфекционные болезни (приобретенный цистицеркоз, лепра, онхоцеркоз и токсоплазмоз)
- прием лекарственных препаратов (кортикостероидов, галоперидола и миотиков)
Расстройства зрения при катаракте проявляются расплывчатостью зрения с сохраненным светоощущением, удвоением изображения (монокулярная диплопия), изменением цветовосприятия и снижением остроты зрения. Хирургическое удаление катаракты может привести к полному восстановлению зрения у пациента.
Вывих или подвывих (эктопия) хрусталика возникают при гомоцистинурии и синдроме Марфана. В таких условиях вывих хрусталика может ускорить развитие глаукомы.
Стекловидное тело
По мере старения человека стекловидное тело претерпевает значительные физические и биохимические изменения, как и остальная соединительная ткань организма.
Среди помутнений стекловидного тела чаще всего встречаются доброкачественные «плавающие помутнения». Доброкачественные «плавающие помутнения» описываются больными в виде серых или белых пятен, или удлинённых неравномерных объектов, перемещающихся при движении глазных яблок.
Кровоизлияние в стекловидное тело обычно происходит из сосудов сетчатки и может распространяться диффузна по всей полости стекловидного тела. В случае массивных кровоизлияний зрение может значительно ухудшаться. Кровотечение в стекловидное тело и образование мембран наблюдают при следующих заболеваниях:
- при диабетической ретинопатии
- в случае окклюзиях вен сетчатки
- при серповидно-клеточной ретинопатии
- при врождённых аномалиях сосудов сетчатки
- в результате травм
- при дисковидной дегенерации жёлтого пятна
- при злокачественной меланоме собственно сосудистой оболочки глаза
- при субарахноидальном кровоизлиянии в случае черепно-мозговой травмы или разрыве аневризмы мозговой артерии
Астероидный гиалит (болезнь Бенсона) характеризуется образованием в стекловидном теле мельчайших помутнений жёлтого цвета. Эти помутнения состоят из кальциевых мыл (пальмитата и стеарата). Аналогичное состояние, отражающее дистрофию стекловидного тела, может возникать у больных сахарным диабетом, а также часто бывает у больных без признаков явного заболевания глаз. Помутнение стекловидного тела может происходить при первичном амилоидозе. При ретикулосаркоме и ретинобластоме можно обнаружить опухолевые клетки, свободно плавающие в жидкой части стекловидного тела.
Операцию витректомию, наиболее важное достижение в лечении поражений стекловидного тела, применяют для очищения стекловидного тела от помутнений и уменьшения или предотвращения витреоретинальной тракции. В случае подозрения на амилоидоз или ретикулосаркому ценную информацию можно получить с помощью обычной биопсии стекловидного тела.
Собственно сосудистая оболочка глаза
Поражения собственно сосудистой оболочки глаза в клинической практике встречаются редко.
Дополнительно
- Анатомия нервной системы
- Боль в ноге (остеохондроз, грыжа и протрузия диска, радикулит)
- Боль в руке и шее (травма, остеохондроз, шейный радикулит)
- Глазное яблоко и зрительный путь:
- Зрительный нерв и сетчатка:
- Менингиома оболочки зрительного нерва
- Оптико-хиазмальный арахноидит (перекрест зрительного нерва)
- Атрофия зрительного нерва
- Неврит зрительного нерва у взрослых
- Неврит зрительного нерва у детей
- Ишемическая невропатия зрительного нерва
- Компрессионная невропатия зрительного нерва
- Отёк диска зрительного нерва
- Псевдоотёк диска зрительного нерва
- Невропатия зрительного нерва токсическая, пищевая
- Невропатии и невралгии:
- Невралгия (межрёберная, затылочная, лицевая, языкоглоточная, тригеминальная, метатарзальная)
- Невралгия тройничного нерва
- Невропатия лицевого нерва (паралич Белла, посттравматическая невропатия)
- Травматическая (посттравматическая) невропатия тройничного нерва
- Невропатия лучевого нерва
- Невропатия срединного нерва
- Невропатия локтевого нерва
- Травматическая невропатия седалищного нерва
- Невропатия большеберцового нерва
- Невропатия малоберцового нерва
- Диабетическая, алкогольная и токсическая нейропатия, сенсорная нейропатия малых волокон (SFSN)
- Травматическая (посттравматическая) невропатия
- Опухоли (новообразования) периферических нервов и вегетативной нервной системы (невринома, саркоматоз, меланома, нейрофиброматоз, болезнь Реклингаузена)
- Туннельный синдром запястного (карпального) канала (срединный нерв)
- Туннельный синдром кубитального канала (локтевой нерв)