Лечение транзиторных ишемических атак (ТИА, микроинсультов) в бассейне сонной артерии
Лечение антикоагулянтами
При угрожающем сужении просвета (окклюзии) сонной или средней мозговой артерии, которую рассматривают в качестве причины транзиторных ишемических атак (ТИА, микроинсультов), показана безотлагательная антикоагулянтная терапия гепарином для уменьшения свёртывания крови. Показанием в пользу выбора такого лечения транзиторных ишемических атак (ТИА, микроинсультов) может стать предполагаемый патофизиологический механизм ишемического инсульта. Но в связи с тем, что нет опубликованных данных, свидетельствующих об эффективности или, наоборот, опасности терапии антикоагулянтами, её пока следует расценивать как эмпирическую.
Ещё более противоречиво и проблематично при лечении транзиторных ишемических атак (ТИА, микроинсультов) длительное проведение антикоагулянтной терапии варфарином натрия. Эффективность длительной антикоагулянтной терапии как способа предупреждения инсульта и снижения частоты транзиторных ишемических атак (ТИА, микроинсультов) сложно оценить по ряду причин:
- из-за отсутствия рандомизации
- небольшого числа больных
- отсутствия единого подхода при диагностике причин транзиторных ишемических атак (ТИА, микроинсультов)
Оценка результатов некоторых исследований отягощается ещё и в связи с включением транзиторных ишемических атак (ТИА, микроинсультов), вызванных не атероматозным поражением внутренней сонной артерии, и преходящей неврологической симптоматики, не обусловленной ишемией мозга. Многие полагают, что длительное применение антикоагулянтов оказывает влияние на больных с транзиторными ишемическими атаками (ТИА, микроинсультами) в каротидной системе, не подлежащих хирургическому лечению по медицинским показаниям, или в том случае, если область поражения недоступна хирургическому вмешательству (сифон сонной артерии или ствол средней мозговой артерии).
В связи с тяжёлыми последствиями полного сужения просвета (окклюзии) средней мозговой артерии назначение антикоагулянтов рекомендуется больным с симптоматикой транзиторной ишемической атаки (ТИА, микроинсульта) или малого инсульта на фоне резкого сужения (стеноза) ствола средней мозговой артерии. Чтобы свести к минимуму опасность осложнений в виде кровотечений при употреблении антикоагулянта варфарина натрия, определяемое лабораторно протромбиновое время обычно не должно превышать его контрольные значения в 1,5 раза.
Противопоказания к лечебному назначению пациенту антикоагулянтов чётко определены и включают в себя:
- активно кровоточащую язву
- злокачественную артериальную гипертензию
- уремию
- печёночную недостаточность
- плохую переносимость препарата больным
Относительными противопоказаниями к лечению больного антикоагулянтами служат:
- пожилой возраст пациента
- систолическое кровяное давление выше 190 мм рт. ст.
- наличие в анамнезе кровотечения, связанного с язвой или диатезом
Введение гепарина в виде коротких курсов способно воспрепятствовать развитию повторных транзиторных ишемических атак (ТИА, микроинсультов) и предотвратить полную закупорку в участке выраженного сужения (стеноза), пока больной ожидает проведения ангиографии, хирургической операции или назначения пероральных антикоагулянтов.
Лечение антиагрегантами
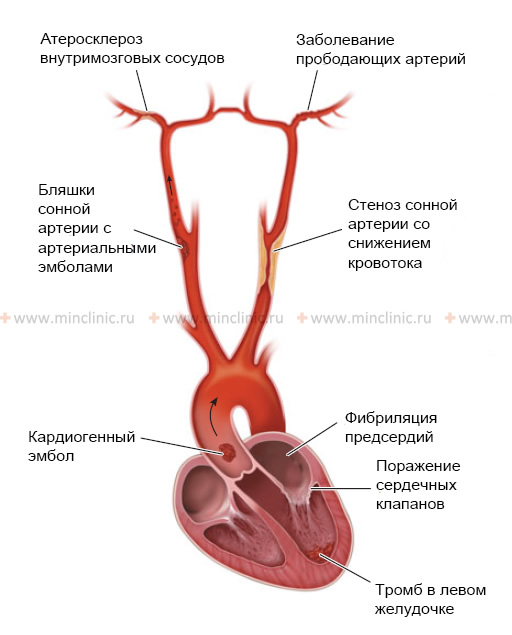
Действие антиагрегантов на течение транзиторных ишемических атак (ТИА, микроинсультов) и малых инсультов подвергается критике по тем же причинам, что и действие антикоагулянтов. Наиболее изученным препаратом, используемым с целью профилактики инсульта, является ацетилсалициловая кислота (аспирин). В ходе 8 рандомизированных исследований были испытаны один аспирин и аспирин в сочетании с другими антиагрегантами. Исследования показали, что один аспирин оказывает благоприятное действие, предотвращая развитие повторных транзиторных ишемических атак (ТИА, микроинсультов) и инсультов у больных, имеющих клиническую неврологическую симптоматику.
В другой работе, в ходе которой больным проводилась рутинная ангиография артерий шеи и головного мозга, высказано предположение о том, что аспирин эффективен у тех больных, у которых транзиторная ишемическая атака (ТИА, микроинсульт) сочетаются с поражением внутренней сонной артерии, но не у пациентов, перенёсших единственную ТИА без признаков поражения сонной артерии, т. е. возможно обусловленную эмболией из сердца. Согласно данным этих исследований, наибольший эффект аспирина заключался в снижении степени риска развития инсульта за 3 года приблизительно с 19 до 12%. Последний показатель риска оказался существенно выше такового при операции эндартерэктомии.
Большинство специалистов считают, что аспирин способен помочь, но он не является альтернативным средством лечения при транзиторных ишемических атак (ТИА, микроинсультах), возникающих на фоне атеросклероза с тромбозом внутренней сонной артерии. Аспирин часто применяют в тех случаях, когда преходящие симптомы ишемии мозга возникают при выраженном сужении просвета (стенозе) каротидного сифона или при небольших степенях сужения просвета (стеноза) в начальном участке внутренней сонной артерии, каротидной сифоне или стволе средней мозговой артерии.
Существуют так же и теоретические предпосылки для того, чтобы избегать чрезмерного употребления аспирина пациентом с транзиторной ишемической атакой (ТИА, микроинсультом). Парадоксальным является то, что аспирин:
- замедляет (ингибирует) образование в тромбоцитах тромбоксана Аг, индуктора объединения (агрегации) тромбоцитов
- вазоконстрикторного простагландина
- подавляет синтез простациклина и простагландина, происходящего из эндотелиальных клеток и обладающего антиагрегационным и сосудорасширяющим действием
В низких дозах аспирин преимущественно ингибирует продукцию тромбоксана Аг, поэтому многие врачи рекомендуют его в малых дозах, составляющих 300 мг или менее в день.
Препарат дипиридамол действует посредством ингибирования тромбоцитарной фосфодиэстеразы, которая ответственна за расщепление циклического аденозинмонофосфата. Результирующее увеличение уровня циклической АМФ в тромбоцитах приводит к торможению объединения (агрегации) тромбоцитов. Однако не существует неопровержимых подтверждений того, что дипиридамол предупреждает повторное развитие транзиторных ишемических атак (ТИА, микроинсультов) и инсультов у больных с клинически проявляющимся атеросклерозом с тромбозом артерий шеи и головного мозга.
Препарат сульфинпиразон ингибирует реакцию активации в тромбоцитах и влияет на склеивание (адгезию) тромбоцитов к субэндотелиальной ткани артериальной стенки. Он пролонгирует выживаемость тромбоцитов у больных с протезами клапанов сердца. Нет данных, подтверждающих более высокую эффективность в профилактике транзиторных ишемических атак (ТИА, микроинсультов) и инсультов у сульфинпиразона и других антиагрегантов, например клофибрата и ибупрофена, по сравнению с аспирином, принимаемым в отдельности.
Оперативное лечение
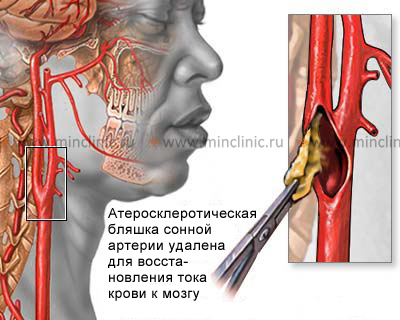
Операция каротидная эндартерэктомия
Операция каротидная эндартерэктомия — это общепринятый метод лечения при транзиторных ишемических атаках (ТИА, микроинсультах), обусловленных сужением (стенозом) просвета сонной артерии. Впервые предложенная в 1954 г., эта операция даёт осложнения в 1-20% случаев, причём данный показатель зависит от состояния больных и опыта бригады хирургов и врачей. Хотя во многих исследованиях показана эффективность этой операции в профилактике повторных транзиторных ишемических атак (ТИА, микроинсультов) и инсультов, её клиническую значимость пока ещё требуется подтвердить посредством чётко поставленного, контролируемого, рандомизированного клинического исследования. Несмотря на то, что сочетанная частота осложнений ангиографии и операции составляет менее 3%, создаётся впечатление, что хирургическое вмешательство более опасно, чем отсутствие лечения.
Больные с выраженным сужением просвета (стенозом) одной сонной артерии, а также полным сужением (окклюзией) противоположной сонной артерии или функциональной недостаточностью виллизиева круга подвержены несколько более высокому риску развития инсульта во время проведения операции эндартерэктомии. Следует отметить, что ЭЭГ-мониторинг во время операции позволяет установить церебральную ишемию в ходе хирургического вмешательства, и предупредить оперирующего хирурга о необходимости предпринять определённые меры для улучшения кровоснабжения мозга.
Большинство больных, подвергающихся операции эндартерэктомии, имеют гипертензионное артериосклеротическое поражение сердечно-сосудистой системы и периферическую сосудистую патологию. Активные коронарные заболевания, такие как нестабильная стенокардия, недавно перенесённый инфаркт миокарда (в течение 6 месяцев) и застойная сердечная недостаточность, служат противопоказаниями к проведению этой операции. Высокую артериальную гипертензию обычно удаётся скорректировать перед операцией, но при выраженном сужении просвета (стенозе) сонной артерии не следует чрезмерно снижать артериальное давление, так как это способствует прогрессированию поражения до полного сужения просвета поражённого сосуда (окклюзии) с развитием ишемического инсульта.
Сужение просвета сонной артерии (стеноз) может повторно возникнуть после операции, хотя такое наблюдается редко. Это объясняют недостатками техники операции, избыточным образованием рубцовой ткани и активным артериосклеротическим заболеванием. В течение первого года основное заболевание проявляется главным образом разрастанием рубцовой (фиброзной) ткани и спаек, после первого года — дальнейшим разрастанием фиброзной ткани и атеросклерозом. Когда начинает клинически проявляться повторное сужение просвета артерии (рестеноз), хирургическое вмешательство хотя и осуществимо, но становится более сложным в техническом отношении из-за наличия рубцовых изменений и спаек после первой операции.
При сочетанных поражениях внутренней сонной артерии — например, одно в области каротидной бифуркации, другое — сифона внутренней сонной артерии, требуется более внимательный подход. Если при сужении просвета артерии (стенозе) в области сифона оставшийся диаметр просвета составляет более 2 мм, а нижележащего участка внутренней сонной артерии — менее 2 мм, то эндартерэктомию рекомендовать можно. В случаях более выраженного сужения сифона значимость эндартерэктомии менее убедительна и предпочтительнее назначение антикоагулянтов и антиагрегантов. Но единого мнения относительно эффективности какого-либо метода лечения в подобных ситуациях не существует.
Внутрисосудистая хирургия
Метод внутрисосудистой баллонной ангиопластики со стентированием всё чаще используется нейрохирургами при лечении пациентов с эпизодами транзиторной ишемической атаки или бессимптомным стенозом просвета той или иной артерии головного мозга. Внутрисосудистая баллонная ангиопластика сонной артерии со стентированием расширяет и сохраняет просвет сосуда раскрытым, что способствует восстановлению артериального кровоснабжения головного мозга. Внутрисосудистая баллонная ангиопластика сонной артерии применима:
- на участке её бифуркации (деление на наружную и внутреннюю сонные артерии)
- в сегментах внутренней сонной артерии до входа в основание черепа
- во внутримозговых сегментах внутренней сонной артерии
Устройство для внутрисосудистой эндартерэктомии применяется при лечении пациентов с атеросклеротическим поражением артерий головного мозга.
У пациентов с высоким риском эмболии (болезни сердца и лёгких, закупорка противоположной сонной артерии, рестеноз после эндартерэктомии, нарушение функции глоточного нерва с противоположной стороны, перенесённая радикальная операция или лучевая терапия на ткани шеи, возраст >80) вместе со стенитированием устанавливают специальный эмболопротектор (улавливает тромбы в крови) или производят операцию эндартерэктомию. Риск смертности, инсульта (на стороне манипуляции) или инфаркта миокарда в первый месяц и в первый год после стентирования составляет 12%. После операции эндартерэктомии эти же риски составляют 20%.
Операция экстракраниально-интракраниального шунтирования
Создание анастомоза поверхностной височной ветви наружной сонной артерии с кортикальной поверхностной ветвью средней мозговой артерии может обеспечить обходной приток крови в бассейн средней мозговой артерии. Такая операция была предложена больным с закупоркой (окклюзией) сонной артерии и грубым сужением просвета сосуда (стенозом) в области ствола средней мозговой артерии, которые наблюдаются у лечащего врача по поводу повторных транзиторных ишемических атак (ТИА, микроинсультов) или малых инсультов. Результаты всемирного рандомизированного исследования не подтвердили более высокую эффективность хирургического вмешательства при данных состояниях по сравнению с лечением антикоагулянтами и антиагрегантами.
Выбор метода лечения ишемического инсульта в бассейне внутренней сонной артерии (каротидной системе) зависит от тяжести недавно развившегося инсульта. При полном параличе половины тела (гемиплегии) у пациента, грубой афазии или анозогнозии, свидетельствующих о вовлечении в процесс обширных участков в бассейне кровоснабжения средней мозговой артерии, предупреждение повторных ишемических инсультов в том же артериальном бассейне становится менее срочной задачей. Вместо этого исключительно важно поддержать на адекватном уровне артериальное давление и предотвратить отёк головного мозга.
Имеются ограниченные данные в пользу применения антикоагулянтов после «завершившегося» ишемического инсульта или при наличии стабильного дефекта в случае инсульта с обширным очагом поражения. Но если в первые часы после начала заболевания клиническая картина улучшается или неврологический дефицит незначителен, имеются указания на эффективность короткого курса введения антикоагулянтов (гепарина) для предотвращения нарастания поражения, т. е. «инсульта в развитии». В настоящее время многие авторы рекомендуют гепарин при флюктуирующем или прогрессирующем течении острого нарушения мозгового кровообращения. Исходя из патофизиологических механизмов инсульта в бассейне сонной артерии (каротидной системе), многие врачи проводят короткий курс антикоагулянтов при лечении больных с лёгким инсультом на фоне недавно развившейся окклюзии или резкого стеноза внутренней сонной артерии, надеясь предупредить тем самым второй, возможно, более тяжёлый, эпизод. В подобных случаях существует вероятность возникновения геморрагического пропитывания малых ишемических инфарктов, но это происходит редко. Поэтому вопросы времени назначения и целесообразности раннего применения гепарина остаются спорными.
Хотя соответствующих контролировавшихся исследований проведено не было, операцию эндартерэктомию рекомендуют больным с выраженным стенозирующим поражением внутренней сонной артерии, перенёсшим малый инсульт в бассейне, расположенном дистальнее поражённого участка. Показатель риска операции для опытных хирургов составляет менее 2%, если у пациента нет медицинских противопоказаний. Если противоположная сонная артерия резко сужена в просвете (стенозирована) или закупорена (окклюзирована), планируемая в таком случае операция эндартерэктомия сонной артерии сопряжена с более высоким риском. Сопоставлений между течением болезни у лиц с клинически проявляющимся выраженным каротидным стенозом и результатами хирургического вмешательства проведено не было. Практика свидетельствует, что повторные инсульты развиваются, более чем у 3% пациентов, получавших нехирургическое лечение.
Кровоизлияние в зону инфаркта головного мозга встречается исключительно редко после операции эндартерэктомии внутренней сонной артерии и, по-видимому, не чаще, чем без проведения хирургического вмешательства, если в послеоперационном периоде у пациента удаётся избежать артериальной гипертензии. Но как бы то ни было, после ишемического инсульта рекомендуют отложить операцию каротидную эндартерэктомию на 2-6 недель для того, чтобы состояние больного стабилизировалось. Но в тоже время неоправданная задержка с проведением оперативного лечения может закончиться тяжёлыми последствиями для больного. Более ранняя операция эндартерэктомия предпочтительнее, если неврологический дефицит незначителен или имеет преходящий характер, хотя мнения на этот счёт противоречивы.
Операцию эндартерэктомию проводят также в некоторых случаях острой закупорки просвета (окклюзии) сонной артерии, обычно в первые 8 часов после её возникновения, но при глубоком неврологическом дефиците она обычно даёт неудовлетворительные клинические результаты. Поэтому операция эндартерэктомия показана пациентам с незначительно выраженным неврологическим дефицитом.
Альтернативные методы лечения большинства больных с ишемическим инсультом лёгкой или умеренной степени тяжести и подтверждённой закупоркой (окклюзией) просвета внутренней сонной артерией включают применение антикоагулянтов, антиагрегантов или не предусматривают применения ни тех, ни других препаратов. Некоторые врачи назначают антикоагулянты в течение 6 месяцев, надеясь на предупреждение эмболии из распространяющегося тромба. Иногда в зависимости от результатов ангиографии и природы рецидивирования клинических симптомов возможна операция эндартерэктомия наружной сонной артерии или противоположной стенозированной внутренней сонной артерии. Вероятную необходимую терапию таким пациентам определяет возможная причина ишемии. Эмболии из окклюзированной сонной артерии служат поводом к назначению антикоагулянтов, тогда как повторяющиеся симптомы, указывающие на снижение кровотока в полушарии головного мозга, изолированном от источников коллатерального кровотока и потому служат основанием для проведения операции эндартерэктомии.
При выборе лечения пациента с сужением просвета (стенозе) каротидного сифона или ствола средней мозговой артерии, сочетающегося с инсультом или повторными транзиторными ишемическими атаками (ТИА, микроинсультов), необходимо принимать во внимание оба эти состояния. В связи с тем, что экстракраниально-интракраниальное шунтирование не снижает риск ишемического инсульта, в большинстве случаев рекомендуют лечение антиагрегантами (аспирин) или антикоагулянтами (варфарин натрия). Если нет данных, указывающих на более эффективные методы лечения пациента, при сужении просвета (стенозе) каротидного сифона сначала рекомендуют антиагреганты, а затем, при повторении (рецидиве) симптомов, — антикоагулянты. В связи с потенциально разрушительными эффектами закупорки (окклюзии) средней мозговой артерии при сужении просвета (стенозе) её ствола, сопровождающемся неврологической симптоматикой, рекомендуется антикоагулянтная терапия варфарином натрия. Если же, несмотря на проведённое лечение, наблюдают рецидивы симптомов, может оказаться эффективным снижение вязкости крови. Однако со временем часто происходит ослабление неврологических симптомов у пациента независимо от способа лечения.
Необычная локализация атеросклероза с тромбозом вызывающего сужение просвета (стеноз) или закупорку (окклюзии) артерии может обусловливать преходящюю симптоматику с вовлечением противоположной нижней конечности. В этом случае рекомендуют антиагреганты и антикоагулянты. Исследований, подтверждающих развитие атеросклероза с тромбозом данной локализации, нет, как и хирургических процедур, предотвращающих ишемию в дистальных территориях кровоснабжения передней мозговой артерии, обусловленную её проксимальным стенозом.
Большое внимание уделяется изучению эффективности опиатоподобного вещества налоксона при остром ишемической инфаркте мозга (инсульте), но его результативность ещё требуется подтвердить. Одно из перспективных новых направлений в лечении при ишемическом инсульте — это снижение общей вязкости крови. Если показатели артериального давления стабильны, уменьшение общей вязкости крови посредством снижения гематокритного числа и/или сывороточного фибриногена приводит к возрастанию кровотока через суженый (стенозироваиный) участок сосуда. Предполагают, что при этом способе лечения должен усилиться приток крови к зоне ишемии («полутень»), расположенной между подвергшейся инфаркту и нормальной тканью головного мозга. Однако размеры «полутени» остаются неизвестными в каждом конкретном случае ишемического инсульта. Лечение снижением общей вязкости крови сопряжено с незначительным риском для пациента.
Дополнительно
- Анатомия нервной системы
- Головокружение, шум в ушах
- Соматоформное расстройство (вегетативная дисфункция, ВСД)
- Вертебробазилярная недостаточность (ВБН) острая и хроническая
- Ишемическая инсульт и ишемия головного мозга
- Ишемическая болезнь мозга:
- Атеросклеротический тромбоз
- Атеротромботическое поражение внутренней сонной артерии и её ветвей
- Бессимптомный стеноз каротидной бифуркации, сопровождающийся шумом
- Атеротромботическое поражение вертебрально-базилярной системы и бассейна задней мозговой артерии
- Задняя мозговая артерия при атеросклерозе с тромбозом
- Позвоночная и задняя нижняя мозжечковая артерии при атеросклерозе с тромбозом
- Основная артерия при атеросклерозе с тромбозом
- Лакунарная болезнь
- Другие причины инфаркта мозга
- Церебральные эмболии
- Внутричерепные (субарахноидальные) и внутримозговые кровоизлияния:
- Артериовенозные мальформации
- Внутримозговое кровоизлияние при гипертонической болезни
- Воспалительные болезни артерий мозга (артерииты)
- Гигантские аневризмы артерий головного мозга
- Другие причины кровоизлияния в мозг
- Лобарное внутримозговое кровоизлияние
- Мешковидная аневризма мозговой артерии и субарахноидальное кровоизлияние
- Микотические аневризмы
- Повторный разрыв аневризмы мозговой артерии
- Сообщающаяся (открытая) гидроцефалия после разрыва аневризмы
- Спазм артерий головного мозга (церебральный вазоспазм)
- Сосудистые заболевания головного мозга — инсульт, микроинсульт:
- Транзиторная ишемическая атака (ТИА), микроинсульт
- Тромбофлебит и тромбоз сигмовидного синуса